实验室检查:肾脏具有五大功能,即排泄代谢废物、重吸收有用的滤过物质、水电解质平衡、酸碱平衡和内分泌功能。肾小管间质系统占肾脏总体积的95%左右,肾小管间质是完成这些功能的主要部位。所以TIN时可表现为这五大功能的缺陷。
1.普通尿液检查
(1)尿沉渣检查:尿沉渣的改变随原发病而异,一般尿沉渣可见到中等量红细胞、白细胞、肾小管上皮细胞及管型。肾小管上皮细胞及其管型对TIN的诊断具有重要价值。肾小管上皮细胞在正常人尿沉渣中不易见到,如有发现则是肾小管受损的直接证据。正常人只有在浓缩的酸性尿中可见少量透明管型。任何情况下在尿中发现细胞管型或颗粒管型、在非浓缩酸性尿中也出现透明管型或在浓缩酸性尿中出现大量透明管型都提示肾实质受损。由感染引起者,尿中白细胞较多,中段尿培养可阳性。由药物过敏引起者,1/3患者尿沉渣中有嗜酸性细胞,血中嗜酸细胞也可以增高。
(2)尿蛋白分析:单纯TIN每天尿蛋白量通常小于1.5g,而且是一种肾小管性小分子蛋白尿,可进行小分子蛋白定量检查或尿蛋白圆盘电泳。
2.肾功能试验 ATIN时,肾功能减损多为一过性;而CTIN时肾功能减损为持续性。小管间质功能的减损尤为显著。功能损伤的形式和程度与致病因子对肾小管间质的损伤部位和程度有关。
(1)肾小管主动排泌功能下降:有些物质(有机阴离子)从肾脏排泄时,肾小球滤过的同时近端小管还主动排泌。肾小管主动排泌功能下降后,可出现血尿酸浓度升高,某些阴离子药物的肾排泄率也减慢。临床上做
酚红排泄试验时其清除率下降。
目前临床上使用较普遍的是
酚红排泄试验,一般认为该试验结果异常说明近端小管上皮细胞排泌功能下降。在实际临床应用过程中,
酚红排泄试验有下列缺陷:
①受有效肾脏血浆流量的影响。
②受健存肾单位数[或肾小球滤过率(GFR)]的影响。
总酚红排泄率=单个肾单位酚红排泄率×肾单位总数
总酚红排泄率↓=单个肾单位酚红排泄率×肾单位总数↓
③受到留尿方法精确性的限制。
(2)肾小管重吸收功能下降:正常情况下肾小球滤过的小分子有用物质如氨基酸、葡萄糖以及小分子球蛋白等,经过近端小管时几乎都被重吸收,很少丢失。近端肾小管受损后,重吸收功能下降,可出现小分子蛋白尿、氨基酸尿或糖尿。严重者,近端肾小管重吸收功能全面崩溃,表现为范可尼(Fanconi)综合征(同时出现葡萄糖、氨基酸及碳酸盐的重吸收障碍)。目前临床上常用于检查肾小管重吸收功能的方法有:
①尿β
2微球蛋白排泄率:在血清β
2微球蛋白浓度正常的情况下,尿排泄增多提示近端肾小管重吸收小分子蛋白质功能下降。
尿溶菌酶检查的临床意义与β
2微球蛋白相似。但是,在轻到中度慢性肾衰竭时,肾单位数减少有时可以抵消近端小管重吸收小分子蛋白质功能下降的影响:
总β2微球蛋白排泄率=单个肾单位β2微球蛋白排泄率×肾单位总数
总β2微球蛋白排泄率↑=单个肾单位β2微球蛋白排泄率↑×肾单位总数
总β2微球蛋白排泄率↓=单个肾单位β2微球蛋白排泄率×肾单位总数↓
总β2微球蛋白排泄率=单个肾单位β2微球蛋白排泄率↑×肾单位总数↓
②尿蛋白圆盘电泳:在血浆小分子蛋白质浓度无异常升高时,尿蛋白圆盘电泳(十二烷基硫酸钠-聚丙烯酰胺凝胶电泳)显示小分子蛋白为主的蛋白尿,也提示近端肾小管重吸收小分子蛋白质功能下降。
③葡萄糖最大重吸收试验:从近端小管到远端小管都有重吸收葡萄糖的功能,但主要在近端小管。所以,肾小管受损,极易引起肾性葡萄糖尿。与β2微球蛋白排泄率的原理相似,葡萄糖最大重吸收功能受到肾单位总数及单个小管功能双重因素的影响。所以,葡萄糖最大重吸收试验结果异常或正常的确切临床意义要具体情况具体分析。
④尿液氨基酸检查:肾小管氨基酸重吸收功能下降后尿中氨基酸排泄显著增多。
(3)水平衡功能下降:下丘脑-神经垂体ADH分泌及释放功能正常时,肾小管间质的逆流倍增系统、
抗利尿激素受体及受体后机制受损(如锂中毒)、肾脏皮质-髓质渗量梯度缺陷等情况下,肾脏浓缩与稀释功能下降。浓缩功能障碍时禁水后不适当丢水,发生肾性尿崩症;稀释功能下降时水负荷后排水减慢,导致水潴留。肾功能检查时可出现浓缩-稀释试验、晨尿渗量试验、纯水清除率及水负荷试验等方面的异常。
(4)电解质平衡功能下降:与水盐代谢有关的内分泌调节功能正常时,肾小管的钠、钾、钙、镁、氯等载体转运系统发生障碍后,尿中相应的电解质排泄率不适当地增多或减少。肾脏保留电解质的功能下降后,可表现为肾性低钠血症、低钾血症、低钙血症、低镁血症或(和)低磷血症。而出现不适当地电解质潴留时,则可出现肾性高钾血症、高磷血症及高钙血症等。值得注意的是,有时相同的病因在不同患者可影响不同的肾小管离子转运系统,从而出现不同的临床表现。正常人禁食或低钠负荷时,钠离子滤过排泄分数显著下降;如果钠负荷过多,则钠离子滤过排泄分数显著增多。在TIN,如肾小管重吸收电解质功能受损,则发生不适当的单个或多个离子重吸收功能下降,其滤过排泄分数不适当地升高。
钠离子滤过排泄分数=单位时间内终
尿钠离子排泄量÷肾小球钠离子滤过量
=[(尿量×
尿钠浓度)/(GFR×血浆钠离子浓度)]×100%
=(尿量×
尿钠浓度×100%)/(尿量×
尿肌酐浓度÷血肌酐浓度)×血浆钠离子浓度
=(尿量×
尿钠浓度×血肌酐浓度×100%)/(尿量×
尿肌酐浓度×血浆钠离子浓度)
=(
尿钠浓度×血肌酐浓度×100%)/(
尿肌酐浓度×血浆钠离子浓度)
正常值:1g氯化钠=17mmol钠
正常人每天氯化钠负荷量为5~10g,合85~170mmol(取高值170mmol)钠
正常人维持体钠平衡的条件是钠摄入量=钠排出量=170mmol
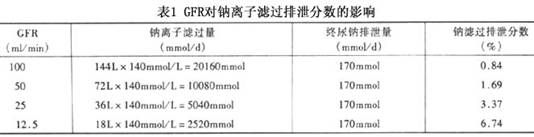
正常人GFR为100ml/min(14.4万ml/24h或144L/24h)
正常人每天肾小球钠离子滤过量为144L×140mmol/L=20160mmol
钠离子滤过排泄分数=170mmol/20160mmol=0.00843=0.843%
所以,正常人在普通饮食下,钠离子滤过排泄分数<1%。
钠离子滤过排泄分数受GFR的影响。同一患者在等量的钠离子负荷及排泄状态下,因为GFR下降而钠离子滤过排泄分数逐渐升高(表1)。
在GFR正常或不变的情况下,钠离子滤过排泄率升高才是肾小管重吸收钠离子功能下降的表现。
不同的离子因为人体每天摄入量及排泄量的不同,各有不同的正常滤过排泄分数(表2)。
在临床应用过程中钠离子滤过排泄分数的临床意义及判断标准不应与钾滤过排泄分数及其他电解质滤过排泄分数混为一谈。
(5)酸碱平衡功能下降:绝大多数情况下,机体能量代谢的终末产物为酸性,所以肾脏经常酸化尿液。肾小管酸化功能受损,引起碳酸氢钠重吸收困难,出现Ⅱ型肾小管酸中毒;远端肾小管酸化功能障碍后,尿中磷酸盐不能酸化,铵盐排泄减少,出现Ⅰ型肾小管酸中毒;如还伴有钾离子排泄障碍,则表现为Ⅳ型肾小管酸中毒。肾小管酸碱调节功能下降后,如发生代谢性碱中毒一般都是医源性的。
隐性或显性肾小管酸中毒,可以通过动态观察血气分析、尿液pH值、尿碳酸氢钠滤过排泄分数以及尿中可滴定酸的排泄量等做出诊断。在显著代谢性酸中毒、血碳酸氢钠浓度下降但尿pH≤5.5的情况下,可以进行碳酸氢钠负荷试验。没有显著的代谢性酸中毒而临床上高度怀疑不完全性远端肾小管性酸中毒时,可以进行氯化氨负荷试验。
(6)肾脏内分泌功能减损:肾脏可以分泌肾素、促
红细胞生成素(EPO)、1,25-二羟
维生素D3、前列腺素以及激肽等多种激素类物质。肾素-血管紧张素-醛固酮系统障碍多引起肾性高血压;1,25-二羟
维生素D3生成减少,引起钙、磷代谢紊乱及肾性骨病;促
红细胞生成素减少,导致肾性贫血;前列腺素系统及激肽系统异常,与水电解质紊乱及高血压也有关。目前尚无简单易行而又比较特异性的肾脏内分泌功能检查,血
肾素活性测定、EPO测定、
尿前列腺素测定、尿激肽测定等多用于临床研究。
(7)肾小球功能减损的表现:轻度TIN时肾小球结构及滤过功能一般正常。严重的ATIN或CTIN后期,可因有效肾小球滤过面积或健存肾单位数减少,而出现
内生肌酐清除率下降,血肌酐浓度和
尿素氮浓度上升。CTIN迁延不愈使肾实质损害进行性加重,或CTIN使肾实质损害达到某一阈值以后,启动肾脏自我毁损机制,健存肾单位数进行性减少,患者逐渐进入尿毒症状态。
3.肾脏活组织检查 肾脏活组织检查可以起到确诊的作用。对于特发性TIN的诊断,肾小球肾间质同时损害的诊断,或发生在肾小球疾病基础上的TIN的诊断尤为重要。但是,对于那些非弥漫性TIN,肾脏活组织检查受取材局限的影响,有时不能反映病变部分的病理学改变。所以,在临床上要根据不同的病因,合理选择。



 流行病学
流行病学
 病因
病因
 发病机制
发病机制
 临床表现
临床表现
 实验室检查
实验室检查

 其他辅助检查
其他辅助检查
 诊断
诊断
 鉴别诊断
鉴别诊断
 治疗
治疗
 预后
预后
 预防
预防